Typ I-Allergie (IgE-vermittelte Soforttyp-Allergie)
IgE-vermittelte Soforttypreaktion
Als Soforttyp-Allergien (Typ I-Allergie) fasst man Unverträglichkeitsreaktionen zusammen, die in der Regel innerhalb der ersten Stunde nach Kontakt mit dem auslösenden Allergen auftreten und die durch Antikörper vom IgE-Subtyp vermittelt werden. Der labordiagnostische Nachweis spezifischer IgE-Antikörper dient dem Nachweis einer Sensibilisierung und der Identifikation des allergieauslösenden Allergens. In Abhängigkeit vom Organ, das vom Kontakt mit dem Allergen betroffen ist, ergibt sich ein breit gefächertes Bild klinischer Manifestationen einer Soforttyp-Allergie (Typ I-Allergie).
Nahrungsmittelallergien
Eine Nahrungsmittelallergie ist in der Regel eine typische allergische Frühreaktion (Typ I-Allergie), die sehr variabel verlaufen kann. Das Spektrum der ausgelösten Reaktionen reicht von lokalen akuten Symptomen im Magen-Darm-Trakt wie:
- Erbrechen
- Übelkeit
- Diarrhö
- Bauchschmerzen
- Verstopfungen und Blähungen
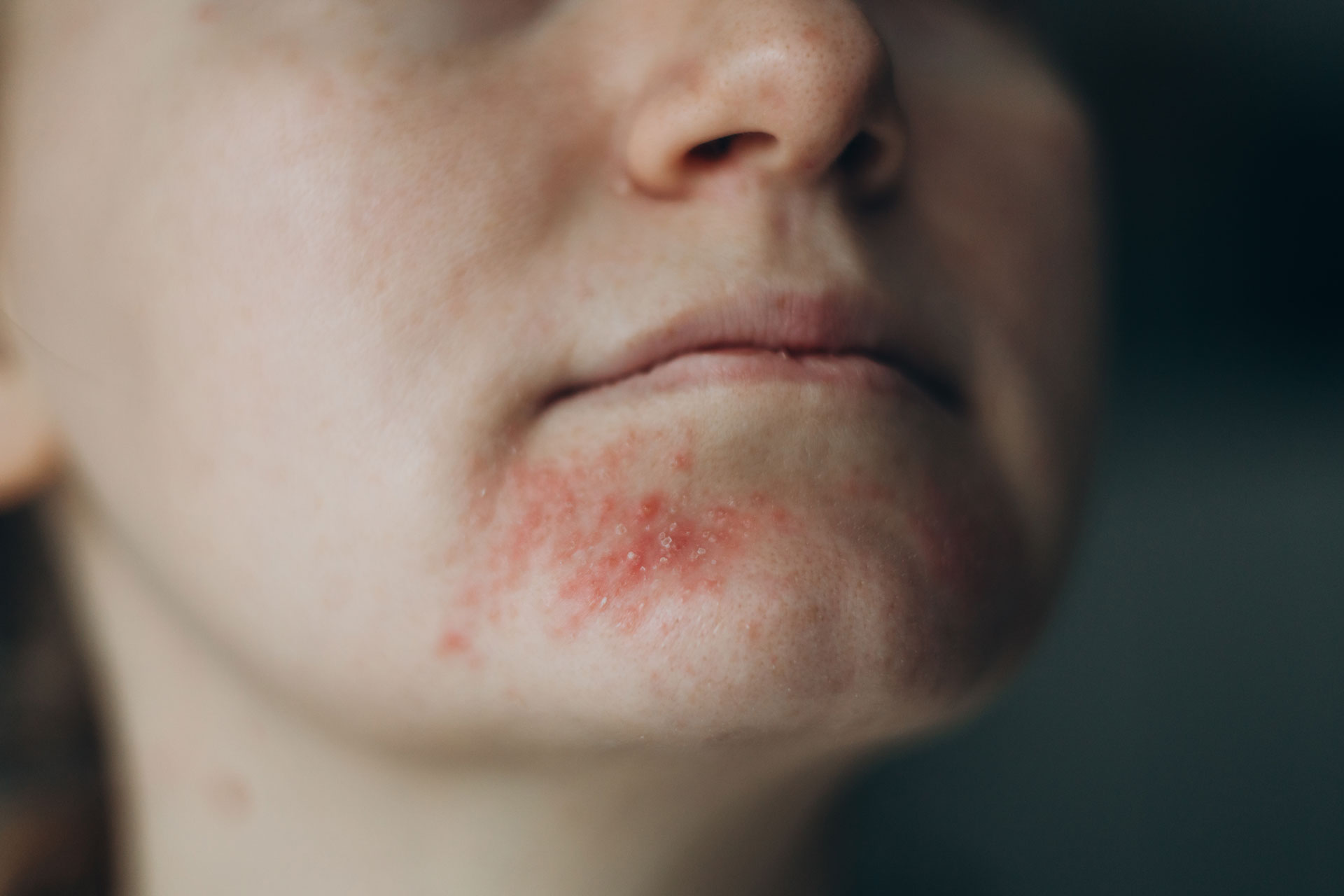
- Hautreaktionen (z. B. Urtikaria, Ekzemverschlechterung bei atopischer Dermatitis)
- Schwere Allgemeinreaktionen wie dem anaphylaktischen Schock mit fatalem Ausgang
Im Kindesalter überwiegen Allergien gegen:
- Kuhmilch
- Hühnerei
- Erdnuss
- Weizen
- Soja
Bei Erwachsenen überwiegen Allergien gegen:
- Nüsse
- Fisch
- Soja
- Weizen
- Sellerie
- Meeresfrüchte
Heuschnupfen und allergisches Asthma
Allergische Soforttyperkrankungen mit Symptomen an den Schleimhäuten der Atemwege werden durch den inhalativen Kontakt mit Aeroallergenen ausgelöst. IgE-Antikörper gegen Inhalationsallergene sind bei knapp 34 % der Erwachsenen in Deutschland nachweisbar. Die Symptome zeigen sich vorrangig im Bereich von Augenbinde-, Nasen- und Bronchialschleimhaut.
Typische Beschwerden als Reaktion auf den Kontakt mit den Inhalationsallergenen sind:
- Husten
- Kurzatmigkeit
- Pfeifgeräusche beim Atmen (bronchiale Hyperreaktivität)
- anfallartige Atemnot durch Asthma bronchiale (Einengung der Bronchien) sowie
- Beschwerden wie eine laufende Nase und Niesreiz oder
- tränende und brennende Augen
Die allergische Rhinitis wird durch eine IgE-vermittelte, entzündliche Immunantwort nach Allergenkontakt in der Nasenschleimhaut hervorgerufen. Ausgelöst wird sie vor allem durch Aeroallergene wie Pollen, Tierepithelien, Schimmelpilze und Hausstaub. Bei der pollenbedingten Rhinokonjunktivitis (Heuschnupfen) stehen Beschwerden wie Juckreiz, Anschwellen und Rötung der Nasenschleimhaut, verstärkte Nasensekretbildung, oder ein mit starkem Tränenfluss assoziiertes Fremdkörpergefühl in den Augen im Vordergrund. Im Hinblick auf das Allgemeinbefinden gehen häufig Symptome wie Müdigkeit, Schlafstörungen und Abgeschlagenheit mit der Rhinitis/Rhinokonjunktivitis einher.
Das Asthma bronchiale ist eine chronisch-entzündliche Erkrankung der Atemwege, die durch eine anfallartige, reversible Verengung der Bronchien charakterisiert ist. Die nach dem Allergenkontakt erfolgte Freisetzung der allergischen Entzündungsmediatoren in der Lunge bewirken eine akute Reaktion, die klassische Trias der Pathophysiologie des Asthma bronchiale:
- Spasmus der Bronchialmuskulatur
- Schleimhautödem
- Hypersekretion eines zähen Schleims (Dyskrinie)
Neurodermitis begünstigt das Auftreten von Allergien
Die Neurodermitis, synonym auch atopisches Ekzem oder atopische Dermatitis, ist die wichtigste entzündliche Erkrankung der Haut. Sie manifestiert sich bei etwa der Hälfte der Patienten in den ersten sechs Lebensmonaten, in 60 Prozent der Fälle im ersten Lebensjahr und in über 70 bis 85 Prozent der Fälle vor dem fünften Lebensjahr. Bis zum frühen Erwachsenenalter ist ein Großteil der erkrankten Kinder wieder symptomfrei. Das klinische Bild der Neurodermitis ist je nach Schweregrad und Alter verschieden und reicht von leichten Ekzemen mit Hautrötungen bis hin zu schweren, teils nässenden Hautveränderungen mit Bläschen- und Krustenbildung oder Verhornungen. Grund hierfür ist eine gestörte Barrierefunktion der Haut, sodass über die Epidermis vermehrt Feuchtigkeit verdunstet und die Haut austrocknet. Aus diesem Grund können reizende Substanzen und Allergene aus der Umwelt leichter in tiefere Hautschichten vordringen und dort Entzündungen als Abwehrreaktion des Immunsystems hervorrufen.
Klassische Diagnostik von Typ I-Allergien – Nachweis von allergenspezifischem IgE
Den Grundpfeiler der Diagnostik einer allergischen Erkrankung bildet eine ausführliche und umfassende Anamnese. Besteht aufgrund der Anamnese der Verdacht auf eine IgE-vermittelte Soforttyp-Allergie, so ist der serologische Nachweis einer Sensibilisierung in Form erhöhter Titer an allergenspezifischem IgE (sIgE) indiziert. In der klassischen IgE-Diagnostik in vitro wird die Reaktivität der sIgE-Antikörper gegenüber Gesamtallergenextrakten gemessen (Beispiel Anforderung im Labor: IgE Haselnuss). Ist das Ergebnis einer sIgE-Bestimmung positiv, so muss im Anschluss die klinische Relevanz der Sensibilisierung mit Hilfe weiterer Tests bestätigt werden. Dies kann am Patienten direkt (in vivo) oder mittels eines labordiagnostischen Testverfahrens (in vitro) vorgenommen werden:
In vivo
- Hautprovokationstest (Prick-Test, Intrakutantest)
- Stichprovokation (bei Insektengiften)
- Orale Provokation (bei Nahrungsmitteln)
- Eliminationsdiät (bei Nahrungsmitteln)
In vitro
- Basophilen-Aktivierungstest (BAT)
Funktionsprinzip des Basophilen-Aktivierungstests (BAT)
Mit dem Basophilen-Aktivierungstest (BAT) wird in vitro die klinische Relevanz einer anhand erhöhter sIgE-Titer diagnostizierten allergenspezifischen Sensibilisierung überprüft. Dazu wird die Reaktionsfähigkeit von Basophilen aus dem Patientenblut nach Stimulation mit dem relevanten Allergen gemessen. Eine Aktivierung der Basophilen kann mit einer klinischen Reaktion nach Allergenprovokation des Patienten gleichgesetzt werden.
Alle Allergenträger (z.B. Haselnuss, Pollen) enthalten meist mehrere allergierelevante Proteine, die aber im Einzelfall unterschiedliche Bedeutung für die Sensibilisierung einer betroffenen Person haben können. Im Rahmen der molekularen oder Komponenten-basierten IgE-Diagnostik werden zum Nachweis der IgE-Reaktivitätrekombinant hergestellte Einzelallergene verwendet (Beispiel Anforderung im Labor: rCor a 1 (PR-10 Protein), rCor a 8 (LTP), rCor a 9 (Speicherproetein), rCor a 14 (Speicherprotein)). Die Bestimmung ermöglicht eine fundierte Risikoeinschätzung der klinischen Relevanz sowie die Abschätzung der Schwere einer eventuell auftretenden allergischen Reaktion.
Downloads
- Molekulare Allergiediagnostik Klassifizierung von allergischen Reaktionen
- Soforttyp-Unverträglichkeiten Funktioneller Nachweis mit dem Basophilen-Aktivierungstest (BAT)
- Allergo-Screen®-Konzept Leitfaden für die Diagnostik von Nahrungsmittelunverträglichkeiten
- Anforderungsbogen G | Selbstzahler Allergiediagnostik
- Anforderungsbogen G | Privatpatient Allergiediagnostik
- Übersicht Allergene für die IgE-Diagnostik Profile, Mischungen und Einzelallergene
- Alle anzeigen